Публикации
Информация для специалистов
Информация предназначена для специалистов здравоохранения и не может быть использована иными лицами, в том числе для замены консультации с врачом и для принятия решения о применении данных препаратов!
"Микотрокс" в комплексном лечении онихомикозов
"Микотрокс" в комплексном лечении онихомикозов
Онихомикозы (ОМ) – грибковые инфекции ногтей – представляют давнюю проблему с неубывающей актуальностью [6]. Это одна из наиболее распространенных грибковых инфекций и наиболее частая причина обращаемости пациента к дерматологу. По данным разных авторов частота ОМ в популяции составляет от 2 до 14%.
Однако истинная картина распространенности заболевания традиционно считается большей – не менее 10-20% населения.
Онихомикозом чаще болеют мужчины, но к дерматологу чаще обращаются женщины. Значительна доля семейных случаев поражения. Статистически ОМ - заболевание преимущественно пожилых людей, однако доля больных среднего и молодого возраста неуклонно возрастает, по-видимому, ввиду разрушения иммунной и вегетативной нервной систем.
ОМ является не только косметической проблемой, но и представляет собой серьезную угрозу здоровью человека. Исследования показывают, что грибы, вызывающие ОМ, в процессе жизнедеятельности могут синтезировать токсические продукты, поражающие внутренние органы, токсические продукты жизнедеятельности болезнетворных грибов могут вызвать гепатопатии. Длительная персистенция грибов в пораженных ногтях приводит к образованию антибиотикоподобных веществ, которые могут спровоцировать развитие резистентной бактериальной флоры. Другая опасность заключается в том, что при выработке пенициллина штаммами грибов развивается сенсибилизация организма больного и возникает аллергия к пенициллину [6].
Сенсибилизация грибковой флорой может вызвать появление различных аллергических заболеваний: бронхиальной астмы, экземы. Это связано с активацией Т – лимфоцитов, появлением цитокинов воспаления, циркуляция которых может привести к появлению экзем (так называемая «ид» - реакция). Сенсибилизация при вдыхании ведет к развитию бронхиальной астмы.
Типичные изменения ногтей в результате нарушения периферической микроциркуляции крови наблюдаются у больных, длительное время страдающих синдромом Рейно. Более подвержены заболеванию и тяжелому распространению процесса лица, страдающие тяжелыми соматическими заболеваниями (сахарный диабет, болезнь Кушинга, аутоиммунный тиреоидит, системная красная волчанка, гломерулонефрит, ВИЧ-инфекция), лица, получающие кортикостероидные гормоны, иммуносупрессивную и антибиотикотерапию. Курение увеличивает риск развития заболевания в 1.9 раза, вследствие развития сосудистой недостаточности.
ОМ являются профессиональным заболеванием для целого ряда профессий: военнослужащие, посудомойки, спортсмены, прачки, работники бань, саун. Заболеваемость ОМ и сопутствующим микозом стоп выше в странах с низким уровнем развития, что обусловлено низкой образованностью населения, недостаточной информированность и высокой стоимостью препаратов для лечения ОМ.
Чаще всего дерматомицеты внедряются в ноготь из-под дистального или латерального края ногтевой пластинки, при этом основные патологические процессы, происходя не в самой пластинке, а под ней, в ложе ногтя. Ногтевое ложе отвечает на внедрение гриба ускорением пролиферации, что приводит к образованию подногтевого гиперкератоза [7]. Из ногтевого ложа возбудители распространяются в проксимальном направлении.
Рост ногтя способствует элиминации возбудителя, однако, если продвижение возбудителя быстрее – то элиминация гриба не происходит, и развивается ОМ (так называемая «векторная теория»). Медленное отрастание ногтей после 60–70 лет обусловливает высокую заболеваемость ОМ в данной возрастной группе и трудности в их лечении [7]. Грибы способны распространяться внутри ногтя по так называемым «каналам» - полостям, образованным внутри ногтя, что способствует хронизации процесса.
Несколько иной способ проникновения в матрикс и пластинку ногтя наблюдается при кандидозе ногтей: сначала возникает воспаление проксимального валика – паронихия. Отек, утолщение и изменения формы валика приводят к тому, что кутикула отделяется от дорсальной поверхности пластинки.
По локализации микотического процесса в ногте различают следующие формы онихомикоза: дистальный (поражение ногтя у свободного края); латеральный (поражение боковых сторон); проксимальный (поражение заднего валика); тотальный [6].
Диагноз ОМ устанавливается на основании клинических проявлений, обнаружения гриба при микроскопическом исследовании патологического материала и выделения культуры гриба на питательных средах.
К сожалению, в Республике Беларусь не проводились массовые исследования по изучению заболеваемости ОМ. При случайных осмотрах стоп ОМ обнаруживаются практически у каждого пациента старше 50 лет. Средняя стоимость (в месяц) терапии ОМ составляет около 150-300 тыс. бел. руб., при среднем размере пенсии и заработной платы 300-600 тыс. бел. руб. Противогрибковые препараты (кроме флуконазола, который мене эффективен против большинства дерматофитов) не включены в льготный перечень препаратов, которые могут получать инвалиды.
Нами проведен анализ результатов посевов кусочков пораженных ногтей на питательных средах, взятых у 90 человек. Грибы рода Tr. rubrum были обнаружены у 85 человек (94%); Candida - у 4 человек (5%); Aspergillus - у 1 человека: (рис. 1):
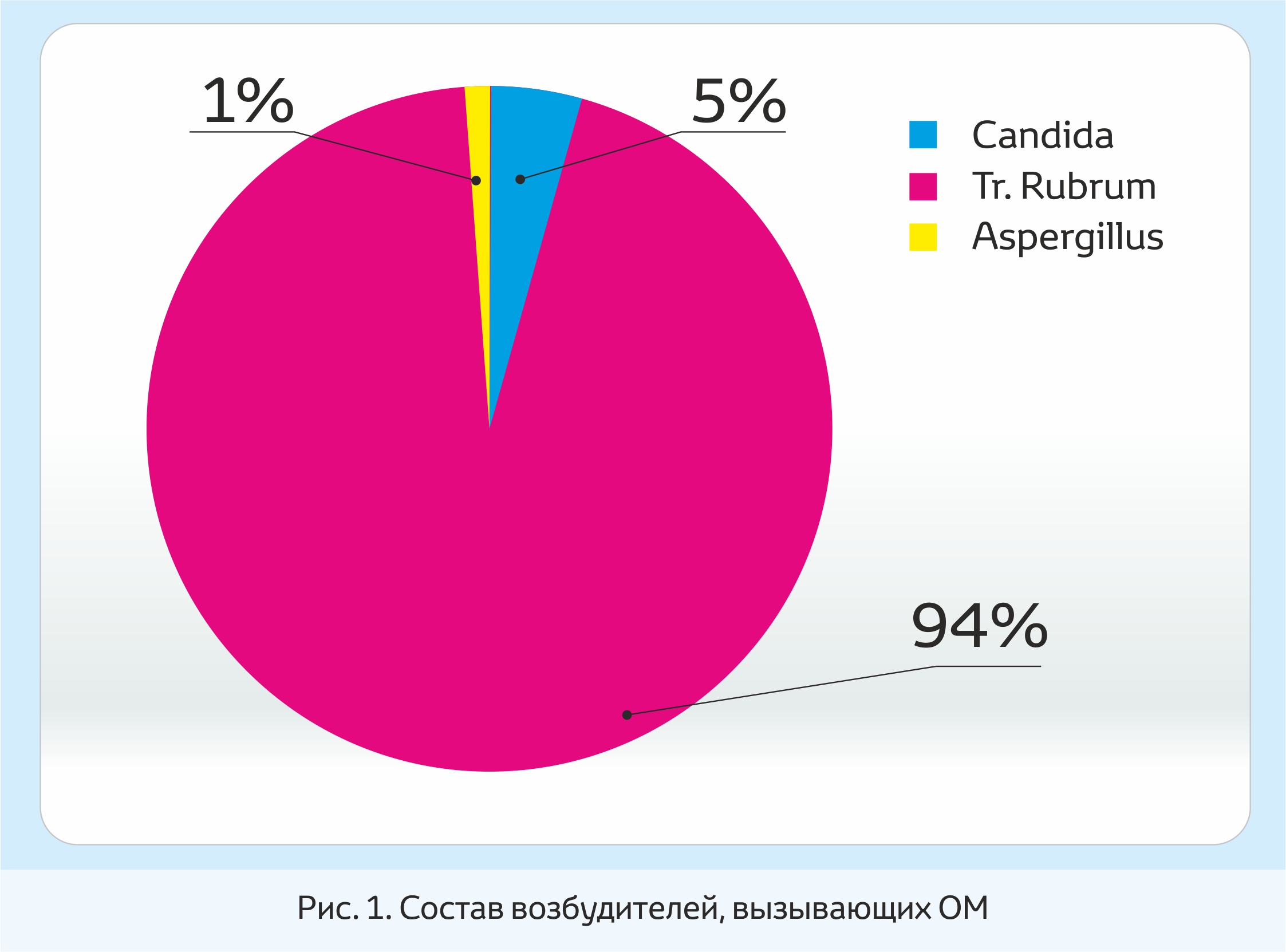
Рис. 1. Состав возбудителей, вызывающих ОМ
Эти данные свидетельствуют о преобладании дерматофитов в структуре заболеваемости ОМ. Однако не все дерматологические кабинеты оснащены бактериологической лабораторией, где можно определить вид возбудителя ОМ. Таким образом, оптимальным решением в терапии ОМ является выбор препарата, который способен воздействовать на всех возможных возбудителей ОМ.
В терапии ОМ используются как системные, так и местные средства. При поражении 3-х и менее ногтей может использоваться только местная терапия (кремы, растворы, удаление ногтевой пластинки). Если поражено более 3-х ногтей, не обойтись без системных препаратов.
На сегодняшний день в терапии ОМ используются тербинафин, итраконазол и флуконазол. Системные препараты различаются по степени активности против различных возбудителей (таблица 1).
Таблица 1. Сравнение степени активности различных системных антимикотиков в терапии онихомикозов
|
Виды грибов |
Гризеофульвин |
Флуконазол |
Итраконазол |
Тербинафин |
|
Дерматофиты |
+++ |
+ |
+++ |
+++ |
|
Кандиды |
--- |
++ |
++ |
++ |
|
Плесневые |
--- |
+ |
++ |
+ |
Примечание: +++ - сильно выраженное действие, ++ - умеренно выраженное действие, + - слабое действие.
Таким образом, итраконазол обладает наиболее широким спектром действия как против дерматофитов, так и против других частых возбудителей ОМ и должен назначаться в тех ситуациях, когда у врача нет возможности определить вид возбудителя (при отсутствии других противопоказаний).
Итраконазол – триазольный противогрибковый препарат, обладающий широким спектром действия, структурой которого является пятичленное триазольное кольцо с тремя атомами азота. Эффект препарата при лечении ОМ основан на подавлении биосинтеза эргостерола. Итраконазол в капсулах хорошо всасывается при приеме с пищей, и накапливается в коже, волосах и ногтях, где сохраняется в лечебной концентрации в течение длительного времени после завершения лечения (в роговом слое — 2-4 недели, в ногтях — 6-9 месяцев).
Одним из препаратов итраконазола, широко применяемых в Беларуси, является препарат «Микотрокс» (Pharmacare Int. Co., Germany – Palestina). На сегодняшний день препарат испытывался в терапии отрубевидного лишая, ОМ у лиц с сахарным диабетом, кандидоза и хронического грибкового ринита [1, 2, 3, 4, 5].
Поскольку ОМ болеют в основном лица пожилого возраста, нарушения микроциркуляции, характерные для данной возрастной группы, приводят к удлинению сроков излечения от заболевания. Для достижения более быстрого эффекта у пожилых лиц используются различные методики: применение средств, улучшающих микроциркуляцию; хирургическое или аппаратное удаление ногтевой пластинки; отслойка с применением кератолитических средств.
На наш взгляд наиболее быстрым и эффективным методом является удаление пораженного ногтя с помощью аппаратной подчистки, поскольку дополнительные медикаментозные средства повышают риск нежелательного взаимодействия препаратов и развития побочных эффектов, а выполнение отслоек трудоёмко для пожилых пациентов. Аппаратная подчистка выполняется врачом дерматологом, и её результаты достигаются уже в течение часа. Ногтевая пластинка очищается, что облегчает проникновение в неё системных и местных препаратов. Побочные эффекты за исключением возможных мелких механических повреждений отсутствуют.
Мы наблюдали 32 пациента с ОМ (10 мужчин и 22 женщины), средний возраст составил 53,0±11,1 года (от 32 до 73 лет). Поражение ногтей стоп отмечалось у 30 пациентов, кистей – у 2 пациентов. Средняя продолжительность заболевания составила 3,4±5,8 лет. У пациентов было поражено от 3 до 10 ногтей. Из клинических форм ОМ наблюдались в основном дистально – латеральная и тотальная. Диагноз ОМ был подтверждён у всех пациентов методом микроскопии. Перед назначением системного препарата больным проводилась аппаратная подчистка ногтей (рис. 1 и 2).
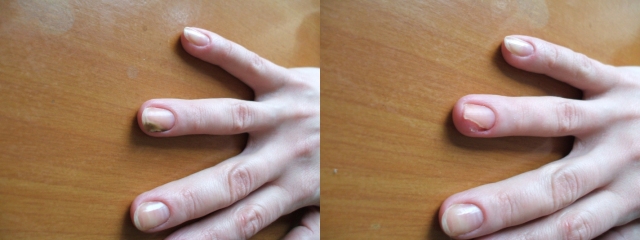
Рис. 1. Кисти рук до (слева) и после (справа) проведенной аппаратной подчистки ногтя перед приёмом «Микотрокса»
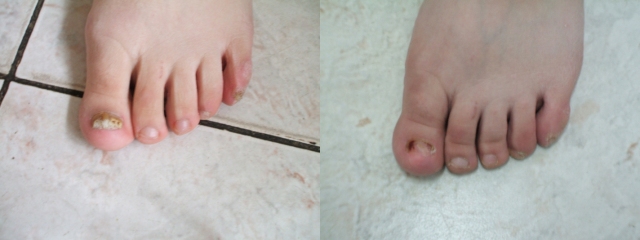
Рис. 2. Стопы до (слева) и после (справа) проведенной аппаратной подчистки ногтя перед приёмом «Микотрокса»
После подчистки больным назначался системный препарат «Микотрокс» по методу пульс-терапии (200 мг 2 раза в день в течение 7 дней). Затем в течение 21 дня – перерыв, во время которого больные получали местное лечение (крем миконазола «Фунгазол»). На курс терапии назначали 4 пульса лечения. Через 3 месяца больные осмотрены повторно и по необходимости проведена повторная обработка ногтевых пластин.
После проведенного курса терапии клиническая и микологическая ремиссия отмечена у 28 пациентов (87,5%). У остальных пациентов (4 человека) отмечено значительное улучшение состояния ногтевых пластин. Пациентам, которым требовалась дальнейшая терапия, продолжали лечение местными препаратами совместно с повторными аппаратными подчистками.
При применении «Микотрокса» у 2 человек отмечалось кратковременная диспепсия, не требующая отмены препарата. Невозможность элиминировать грибковую флору в 100% объясняется часто нарушениями микроциркуляции и замедленным ростом ногтя у пожилых пациентов, несоблюдением гигиенических мероприятий, повторным заражением в семье.
Полученные нами данные соответствуют сообщениям других авторов об эффективности итраконазола [8]. Комбинированное системное лечение с использованием пульс терапии «Микотрокса», местной терапии и аппаратной подчистки ногтей позволяет повысить процент излеченных за счет удаления поврежденных масс. Таким образом, «Микотрокс» - эффективный системный препарат, позволяющий добиться ремиссии ОМ в большинстве случаев (87,5%).
Литература:
-
Ветохина, Е.Л. Использование Микотрокса (итраконазола) в терапии онихомикозов у больных сахарным диабетом / Е.Л. Ветохина, Н.В. Круг // Медицинская панорама. – 2006. - №7. – С. 62 – 63.
-
Левончук, Е.А. Вульвовагинальный кандидоз // Е.А. Левончук. – Медицинские новости. – 2007. - №1.
-
Левончук, Е.А. Вульвовагинальный кандидоз: современные подходы к терапии различных его форм / Е.А. Левончук, И.Г. Шиманская // Рецепт. – 2007. - №3.
-
Левончук, Е.А. Разноцветный лишай: клиника, диагностика, современная терапия. – Медицинские новости. – 2007. - №13.
-
Редько, Д.Д. Системная антимикотическая терапия хронического грибкового риносинусита / Д.Д. Редько, И.Д. Шляга, Н.И. Шевченко // Медицинская панорама. – 2008. – №9.
-
Сергеев, А.Ю. Грибковые инфекции. Руководство для врачей / А.Ю. Сергеев, Ю.В. Сергеев. – М.: ООО «Бином-Пресс», 2004. – 440 с.
-
Сергеев, А.Ю. Новые концепции патогенеза, диагностики и терапии онихомикозов / А.Ю. Сергеев, Ю.В. Сергеев, В.Ю. Сергеев // Иммунопатология, аллергология, инфектология. – 2007. - №3. – С. 1-8.
-
An independent comparison of terbinafine and itraconazole in the treatment of toenail onychomycosis / A.D. Cohen et al. // J. Dermatolog. Treat. – 2003. Vol. 14. P. 237 - 242
«Медицинская панорама» №3, 2010
Шафранская Т.В. 1, Козловская В.В.2
1 Витебский областной кожно-венерологический диспансер, г. Витебск
2 Гомельский Государственный Медицинский Университет, г. Гомель

