Публикации
Информация для специалистов
Информация предназначена для специалистов здравоохранения и не может быть использована иными лицами, в том числе для замены консультации с врачом и для принятия решения о применении данных препаратов!
Применение крема "Псоридерм" в лечении хронических дерматозов
Применение крема "Псоридерм" в лечении хронических дерматозов
Местные и системные кортикостероиды (КС) для лечения кожных заболеваний впервые были использованы Sulzberger M.B. и Witten V.H. в 1951г. и с тех пор эти препараты стали основными средствами в лечении целого ряда дерматозов [9].
Рецепторы к кортикостероидам существуют практически во всех клетках человеческого организма, что объясняет возможность их применения при множестве заболеваний. КС связывается с глюкокортикоидным рецептором и этот комплекс связывается с участками ДНК и активирует или подавляет синтез около 100 генов. Глюкокортикоидный рецептор взаимодействует и с цитокинами, факторами роста, молекулами адгезии, фактором некроза опухоли, и т.д. [5].
Основные эффекты местных КС: торможение миграции лимфоцитов, снижение синтеза коллагена, уменьшение проницаемости сосудов и их сокращение. Топические КС ингибируют фосфолипазу А2, которая используется для синтеза арахидоновой кислоты. Этот механизм подавляет медиаторы воспаления, что объясняет их клинический эффект. При терапии кожных заболеваний местные КС уменьшают эритему, снимают зуд, обладают противовоспалительным эффектом [3].
Выбор препарата основывается на сведениях о кожном заболевании, локализации процесса и фармакокинетике препарата. Показаниями для применения местных КС являются хронические дерматозы: псориаз, дерматиты (атопический, контактно-аллергический, фотодерматит), экземы, кожные формы красной волчанки, красный плоский лишай. Некоторые заболевания быстро регрессируют при применении местных КС (дерматиты), при других же (красная волчанка, очаговая склеродермия, красный плоский лишай) необходимо длительное применение препарата.
В выборе препарата имеет значение эффективность (так называемая «сила действия») КС.
Существует градация местных КС на семь групп. Известно, что самыми «слабыми» местными КС являются кремы или мази с гидрокортизоном или преднизолоном, а к наиболее сильным препаратам относят клобетазола пропионат [2].
Выбор препарата зависит и от локализации процесса. Различные участки кожи обладают различной степенью всасываемости препаратов. Если принять всасывание на коже предплечья за 1, то всасывание на других участках распределяется следующим образом (табл. 1).
Таблица 1. Всасываемость препаратов кожей различных участков тела
|
Участок кожи |
Всасываемость |
Участок кожи |
Всасываемость |
|
Подошва |
0,14 |
Голова |
3,5 |
|
Лодыжка |
0,42 |
Подмышечная область |
3,6 |
|
Ладонь |
0,83 |
Лоб |
6,0 |
|
Предплечье |
1,0 |
Подбородок |
13,0 |
|
Спина |
1,7 |
Мошонка |
42,0 |
Следует помнить, что КС препараты назначаются на кожу лица особой осторожностью, поскольку в этой области чаще возникают побочные эффекты – телеангиоэктазии и атрофия кожи. Это не исключает их применения, однако в таких случаях врач дерматолог должен назначать пациенту более частые визиты для наблюдения за кожным процессом.
Использование препаратов должно проводиться под строгим контролем дерматолога. При амбулаторном назначении КС кремов препарат следует назначать на 7-14 дней, после чего на повторном приеме врач решает вопрос о замене препарата или продлении курса терапии. Однако существует целый ряд дерматозов, при которых применение КС должно быть продлено (красный плоский лишай, особенно гипертрофические формы, склероатрофический лишай, эозинофильная гранулема, кольцевидная гранулема, и.т.д.).
Зачастую, пациенты, желая ускорить терапевтический эффект, применяют большое количество местного препарата или же используют его слишком часто. Для удобства оценки количества КС, необходимого для применения на определенной части тела, C.C. Long и A.Y. Finlay (1991) ввели термин «fingertip unit» - единица использования крема, равняющаяся по длине дистальной фаланге указательного пальца. Одна единица у взрослого мужчины равняется примерно 0,5 г крема, у женщины – 0,4 г крема. У детей 4 лет масса единицы составляет 1/3 от массы единицы крема у взрослых, а у новорожденных − ¼. Для смазывания определенной части тела необходимо стандартное количество единиц: кисть – 1 ед.; рука – 3 ед.; стопа – 2 ед.; нога – 6 ед.; голова и шея – 2,5 ед.; передняя и задняя поверхности туловища – 14 ед.; все тело – 40 ед. [1].
Побочные эффекты местных КС общеизвестны: атрофия и стрии кожи, телеангиоэктазии, акнеформные высыпания, повышенный риск развития инфекций кожи.
Для минимизации побочных эффектов следует правильно выбирать соответствующий препарат в необходимой лекарственной форме. С осторожностью следует использовать КС средства под окклюзионную повязку, так как при этом всасываемость повышается, и, соответственно, повышается риск побочных реакций. Не следует смешивать готовые КС средства, поскольку в таком случае невозможно предугадать как терапевтический эффект, так и лекарственное взаимодействие препаратов [2].
Отсутствие опыта и боязнь побочных эффектов зачастую приводит к тому, что КС используются нерационально.
 В данной статье описан опыт автора в применении крема «Псоридерм» в терапии редких хронических дерматозов, требующих длительного применения «сильных» КС.
В данной статье описан опыт автора в применении крема «Псоридерм» в терапии редких хронических дерматозов, требующих длительного применения «сильных» КС.
Крем «Псоридерм» (Pharmacare Int. Co., Germany–Palestina) содержит 0,05% клобетазола пропионата и выпускается в тубах по 25 мл. На сегодняшний день «Псоридерм» выпускается и в виде крема, мази и раствора, что расширяет спектр его применения. Раствор может применяться для лечения себорейного дерматита и псориаза волосистой части головы, кремы – при подострых процессах, а мазь – при длительно существующих хронических дерматозах.
В данной статье мы представим результаты лечения больных с эозинофильной гранулемой, красным плоским лишаем и кольцевидной гранулемой.
«Псоридерм» в лечении эозинофильной гранулемы (гранулемы лица)
Гранулема лица (эозинофильная гранулема – L92.2) – редкий хронический дерматоз, проявляющийся единичными или множественными папулами или бляшками коричневатой окраски на лице. Заболевание хроническое и длится от нескольких месяцев до восьми лет.
Заболевание как самостоятельная единица впервые описано Lever W.F. в 1950 году. В том же году Пинкус предложил термин «гранулема лица» [6].
Несмотря на то, что заболевание хорошо известно дерматологам, клиническая диагностика его часто затруднена, поскольку гистологическое исследование кожи доступно не во всех клиниках, а клиническая картина заболевания весьма разнообразна.
Этиология заболевания неизвестна. Некоторые авторы считают, что гранулема лица является поздней стадией лейкокластического васкулита, поскольку во многих биоптатах больных отмечаются отложения фибрина и «ядерная пыль» нейтрофилов. Хотя в русскоязычной литературе заболевание классифицируется как «эозинофильный дерматоз», транзиторная эозинофилия крови отмечается лишь у некоторых больных, эозинофилы же обнаруживаются лишь при гистологическом исследовании кожи 50-60% пациентов [5].
Заболевание начинается в среднем в 45 лет, мужчины болеют чаще. Гранулёма напоминает другие дерматозы (саркоидоз, дискоидную и опухолевидную красную волчанку, фиксированную эритему, лимфомы кожи) и часто диагностируется неверно. Наибольшую на сегодняшний день группу больных гранулемой лица (66 пациентов) описал Nicolas Ortonne et al. (2005). По данным авторов, из 66 случаев гранулемы лица правильный диагноз при первичном клиническом осмотре был поставлен только 10 пациентам [8]. Высыпания чаще локализуются на лице, но зафиксированы и случаи экстрафациального расположения элементов (волосистая часть головы, спина). Высыпания при гранулеме лица представлены возвышающимися папулами или бляшками мягкой консистенции размером от нескольких миллиметров до нескольких сантиметров. Цвет бляшек бордовый или слегка коричневатый. На солнце бляшки могут приобретать более темный оттенок. Характерные признаки: зияние фолликулов в элементе (peau d'orange) и наличие телеангиоэктазий [5, 7, 8].
Классические гистологические критерии гранулемы лица: воспалительный инфильтрат средних или нижних отделов дермы, состоящий из плазмоцитов, эозинофилов, нейтрофилов; «ядерная пыль» нейтрофилов; иногда – отложения фибрина в стенках сосудов; иногда – фиброз. Выраженность гистологических изменений зависит от стадии заболевания. Так, на ранних этапах преобладает поражение сосудов и воспалительный инфильтрат, состоящий преимущественно из лимфоцитов (100%), нейтрофилов (93%), плазмацитов (70%). Эозинофилы — не обязательный компонент воспалительного инфильтрата, они встречаются лишь в 57,5% [6].
В Гомельском областном кожно-венерологическом диспансере за 2009 – 2010 гг диагноз «Эозинофльная гранулема (гранулема лица)» был выставлен четырем пациентам (3 женщины и 1 мужчина). Всем пациентам до результатов гистологического обследования были выставлены многочисленные неверные диагнозы – саркоидоз, невус, базалиома, опухолевидная красная волчанка, лимфоцитарная инфильтрация Йеснера-Канофа. Возраст пациентов составил около 45 лет (минимальный возраст – 36 лет, максимальный – 50). У всех пациентов отмечались множественные поражения лица. У трех пациентов было до 10 высыпаний, у одного – более 10. Высыпания проявлялись выступающими над уровнем кожи четко очерченными элементами коричневатого цвета. Чаще всего размер элементов был до 1,5 см, но у одной пациентки размер очага достиг 3 см в диаметре. Пациенты отмечали, что при солнечной инсоляции элементы темнеют. Слабовыраженный зуд отмечался лишь у одной женщины.
Всем пациентам проведено гистологическое исследование кожи лица. Во всех биоптатах выявлен воспалительный инфильтрат в глубоких слоях дермы. Верхний слой дермы оставался неизмененным в виде полоски. Основными клетками инфильтрата явились лимфоциты. У двух пациентов в значительном количестве определялись эозинофилы и нейтрофилы, у остальных преобладали лимфоциты.
Терапия пациентам назначалась в зависимости от патоморфологических изменений. При наличии эозинофилов или же большого количества нейтрофилов назначали дапсон в дозе 100 мг в течение 3 месяцев и крем «Псоридерм» наружно. При незначительном содержании гранулоцитов и преобладании лимфоцитарного инфильтрата назначали только «Псоридерм». Учитывая возможные побочные эффекты дапсона, его применение проводилось под контролем общего анализа крови (первый месяц 1 раз в неделю, затем – 1 раз в 2 недели). Применение «Псоридерма» контролировалось еженедельно, поскольку препарат применялся в течение 2-3 недель непрерывно 1 раз в день и затем – 2-3 раза в неделю в течение 3 месяцев.
У двух пациентов наступила ремиссия высыпаний, а у двух отмечено значительное клиническое улучшение (рис. 1).
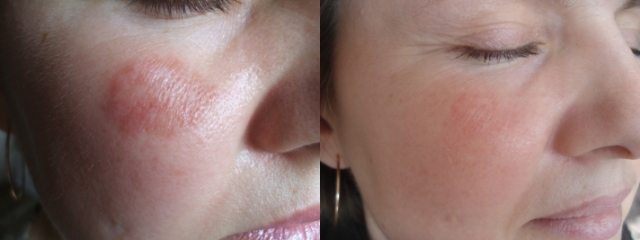
Рис. 1. Больная А., 46 лет. Диагноз: эозинофильная гранулема (подтвержден гистологически). Слева - до лечения, справа - после 3-х месяцев терапии дапсоном и кремом «Псоридерм»
«Псоридерм» в лечении кольцевидной гранулемы
Кольцевидная гранулема (L92.0) – дерматоз неясной этиологии характеризующийся появлением плотных кольцевидных высыпаний или папул.
Травма, инфекции и солнечное излучение описаны как факторы, инициирующие заболевание. При кольцевидной гранулёме отмечаются скопления макрофагов в дерме и дегенерация коллагеновых волокон, хотя неясно, что начинается вначале [6].
Чаще всего кольцевидная гранулёма располагается на коже кистей (60%) или стоп (20%). Реже встречаются диссеменированные поражения или другая локализация. Распространенная кольцевидная гранулема как правило сочетается с гипертриглицеридемией, гиперхолестеринемией и другими нарушениями обмена [5]. Клинически очаги кольцевидной гранулемы представлены мелкими папулами, цвет которых варьирует от цвета нормальной кожи до темно-багрового. Папулы могут быть как одиночными, так и сливаться в бляшки, образующие кольцевидные очаги. Диагностика заболевания основана на клинических и патоморфологических данных.
При гистологическом исследовании можно выделить два типа кольцевидной гранулемы: интерстициальная (70%) и палисадниковая (30%). При интерстициальном типе гистиоциты расположены разбросанно между пучками коллагена, а при палисадниковом – образуют характерные гранулемы со скоплением муцина в центре [6].
У детей кольцевидная гранулема проходит без лечения, у взрослых (20-35 лет) без сопутствующей патологии достаточно назначения местных КС [4]. Терапия кольцевидной гранулемы при наличии метаболических нарушений может быть достаточно трудна (возможно, потребуется назначение КС внутрь очагов, антималярийных препаратов, дапсона или ПУВА терапии).
Под нашим наблюдением находилось 12 взрослых лиц с кольцевидной гранулемой (7 мужчин и 5 женщин) в возрасте от 24 до 69 лет. У 8 пациентов гранулематозные очаги располагались на кистях, у 3 – на кистях и в области лодыжек и у 1 – на задней поверхности шеи и внутренней стороне предплечий. Длительность заболевания составила от нескольких недель до нескольких лет.
При назначении терапии мы руководствовались возрастом пациента, длительностью заболевания и наличием сопутствующей патологи. Молодым пациентам без метаболических нарушений мы назначали крем «Псоридерм» в качестве монотерапии на 2-3 недели (7 человек). Выбор препарата был обусловлен особенностями строения кольцевидной гранулемы – залеганием клеток воспаления в средних и нижних отделах дермы и подкожной жировой клетчатке, куда большинство местных препаратов не проникают. Пациентам с сопутствующей патологией и длительным течением заболевания (несколько лет) были назначены курсы плаквенила (2-4 курса) и крем «Псоридерм» на 2-3 недели (4 человека).
В группе больных, получавших монотерапию «Псоридермом» у 5 человек отмечена полная ремиссия высыпаний (рисунок 2), а у 2 – клиническое улучшение. В группе с комбинированным лечением клиническое улучшение достигнуто у всех пациентов (побледнение цвета очагов, их размягчение и уменьшение инфильтрации).
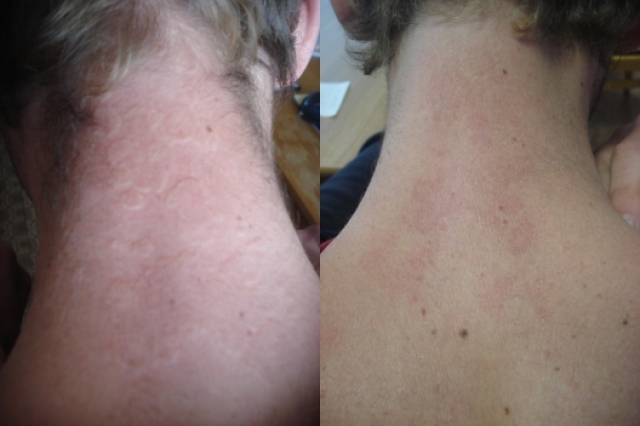
Рис. 2. Больной П., 24 года. Диагноз: кольцевидная гранулема задней поверхности шеи и внутренней поверхности предплечий (подтверждено гистологически). Слева - до лечения, справа - после 2-х недельного курса «Псоридермом» в качестве монотерапии.
«Псоридерм» в лечении красного плоского лишая
Красный плоский лишай (КПЛ) - хроническое заболевание кожи и слизистых оболочек неизвестной этиологии, характеризующееся появлением фиолетовых полигональных папул, сопровождающихся зудом.
Начинается заболевание чаще после 30 лет, женщины болеют в 2 раза чаще по сравнению с мужчинами. Начало КПЛ связывают с токсидермиями (после приёма этамбутола, гризеофульвина, изониазида, кетоконазола, каптоприла, эналаприла, пропанолола, пенициллина), сопутствующими хроническими заболеваниями внутренних органов (чаще органов ЖКТ) и вирусными гепатитами. В патогенезе КПЛ основное место занимают Т-лимфоциты, которые способны выделять цитокины, разрушающие кератиноциты базальной мембраны (о чем свидетельствует некроз клеток базальной мембраны и полосовидный воспалительный инфильтрат при патоморфологическом исследовании).
При КПЛ чаще поражаются сгибатели, запястья, предплечья, передняя поверхность голеней, сакральная область, хотя высыпания могут локализоваться на любом участке кожи. Клиническая картина характеризуется полигональными папулами фиолетового цвета с пупковидным вдавлением в центре и восковидным блеском при боковом освещении. Однако это лишь классическая картина КПЛ, который может проявляться наличием и пятен (пятнистая форма), и кольцевидных элементов (аннулярная форма), и бляшек (веррукозная форма), и атрофии (атрофическая формы), и фолликулярных папул (фолликулярная форма). В 75% случаев наряду с кожей поражаются слизистые оболочки (ротовая полость и гениталии), где могут быть проявления в виде белесоватых папул или эрозий (эрозивная форма). По нашим наблюдениям, пятнистая и аннулярные формы чаще возникают у молодых лиц, а интертригинозная и веррукозная – у лиц старшего возраста. Для КПЛ характерны симптомы Кебнера (появление новых элементов в местах микротравматизации кожи) и феномен «сетки» Уикхема (наличие мелких белесоватых полос на поверхности элементов). Редко отмечается поражение ногтей [5].
Диагноз заболевания выставляется на основании клинических данных. В сложных ситуациях необходимо гистологическое исследование. Критерии диагностики: некроз клеток базального слоя, полосовидный инфильтрат в верхних слоях дермы, зазубренность сосочков эпидермиса, неравномерный гипергранулез зернистого слоя [6].
КПЛ склонен к торпидному течению, для стойкого результата необходима коррекция сопутствующей патологии. Терапия зависит от клинической формы заболевания. При отсутствии выраженной инфильтрации (пятна или мелкие папулы) и небольшой площади поражения достаточно применения местных КС. Распространенные и гипертрофические формы требуют системной терапии (кортикостероиды, антималярийные препараты, ПУВА терапия). При единичных поражениях возможно введение КС внутрь очага или его криодеструкция.
Под нашим наблюдением находились 17 пациентов с различными формами КПЛ: 2 – пятнистая форма, 2 – веррукозная, 2 – аннулярная, 1 – интертригинозная, 10 – классическая папулезная форма. Возраст пациентов составил от 25 до 72 лет. У 5 пациентов отмечалось поражение ротовой полости: у 3 – эрозивные поражения, у 2 – папулезные.
Пациентам с пятнистой и аннулярной формой, а также 3 пациентам с мелкими папулами был назначен крем «Псоридерм» в качестве монотерапии, остальным – 20 мг преднизолона внутрь на 2 недели с последующим снижением и отменой дозы и «Псоридерм» наружно. В результате терапии у всех больных, кроме пациентов с веррукозной формой КПЛ, наступила ремиссия в течение 2-6 недель. У пациентов с веррукозной формой КПЛ отмечалось уменьшение зуда и «сглаживание» элементов.
Таким образом, применение крема «Псоридерм» являются оптимальным методом лечения хронических дерматозов, которые трудно поддаются терапии более слабыми КС. «Псоридерм» позволяет достичь ремиссии и значительного клинического улучшения в лечении больных эозинофильной гранулемой, кольцевидной гранулемой, красным плоским лишаем как в виде монотерапии, так и в комплексном лечении. Учитывая возможные побочные эффекты «Псоридерма» необходимо назначать под контролем врача дерматолога.
ЛИТЕРАТУРА
-
Адаскевич, В.П. Диагностические индексы в дерматологии / В.П. Адаскевич. – М: «Медицинская книга», 2004 – 165 с.
-
Короткий, Н.Г. Дифференцированный подход к назначению комбинированных топических стероидов – минимизация риска нежелательных лекарственных реакций / Н.Г. Короткий, О.Д. Куликова, Д.Д. Петрунин // Consilium Medicum. – 2009. - №3. - С. 3-6.
-
Сорока, Н.Ф. Глюкокортикоидные гормоны в терапевтической практике / Н.Ф. Сорока. – Мн.: Альтиора – Живые краски, 2006. – 46 с.
-
Теплюк, Н.П. Кольцевидная гранулема: актуальные вопросы диагностики и лечения / Н.П. Короткий, К.Ю. Евсеева // Consilium Medicum. – 2007. - №1. - С. 10-13.
-
Dermatology / J. Bolognia et al. – Mosby, 2003. – 2500 р.
-
Histologic diagnosis of inflammatory diseases. An algorithmic method based on pattern analysis / B. Ackerman et al. – NY: “Shribendi”, 2005. – 522 р.
-
Marcoval, J. Granuloma faciale: a clinicopathological study of 11 cases / J. Marcoval, A. Moreno, J. Peyri // J. Am. Acad. Dermatol. – 2004. – Vol. 51. – P. 269-273.
-
Ortonne, N. Granuloma faciale: a clinicopathologic study of 66 patients / N. Ortonne, J. Wechsler et al. // J. Am. Acad. Dermatol. – 2005. – Vol. 53. – P. 1002 – 1009.
-
Sulzberger, M.B. Cortisone acetate administered orally in dematologic therapy / M.B. Sulzberger, V.H. Witten, S.N. Yaffe // Arch. Dermatol. Syphilol. – 1951. – Vol. 64. – P. 573-578.
Козловская В.В.
Гомельский государственный медицинский университет
Медицинские новости 2010 №5-6